Parcours d’infertilité en laboratoire de FIV
On prend bien soin de vos ovocytes, spermatozoïdes et embryons dans un laboratoire de FIV. Chaque étape du processus a ses objectifs et ses tâches propres.
24 secondes de développement embryonnaire en laboratoire de FIV qui pourraient changer la vie des gens…
Que voit-on dans la vidéo ci-dessus?
Avec le développement de nouvelles technologies, notamment les systèmes de surveillance des embryons, les embryologistes peuvent maintenant surveiller le développement de l’embryon sans perturber l’environnement de culture. La vidéo ci-jointe montre le développement de l’embryon du stade monocellulaire au stade de blastocyste expansé. On voit l’embryon se scinder d’abord au stade de deux cellules, puis se multiplier aux stades de quatre et huit cellules, puis former la phase ultérieure appelée “morula”. Après le stade morula, l’embryon se développe en un blastocyste complètement expansé prêt pour le transfert ou la cryoconservation. Les scientifiques analysent toutes ces données pour déterminer les informations qui peuvent être cliniquement significatives pour prédire le potentiel d’implantation des embryons.
Ces 24 secondes de vidéo correspondent à 5 jours de culture d’embryons, avec de nombreuses personnes impliquées dans le processus. Voyons donc comment cela fonctionne réellement dans un laboratoire de FIV et quel est le rôle de l’embryologiste dans le processus… Commençons par le début.
Le parcours de fertilité commence souvent par l’apprentissage d’une nouvelle langue. Vous pouvez vous sentir dépassés par des termes ou abréviations comme ICSI, AZH, PGS IVF, IUI ! Il n’est pas facile de prendre le contrôle de ce processus avec des diagnostics compliqués et parfois idiopathiques !
Souvent, les couples passent par d’autres traitements de fertilité en clinique avant même que la FIV ne leur soit recommandée. Entre l’attente pour obtenir les rendez-vous, les différents tests et analyses et les plans de traitement, quand on est en plein dedans le processus peut paraître une une éternité. Cependant, une fois que les lettres « FIV » sont prononcées, le processus de traitement s’accélère.
De nombreux patients ne savent pas le rôle primordial que joue le laboratoire d’embryologie dans leur traitement. Il y a peu d’informations sur les laboratoires de FIV, et le domaine de l’embryologie lui-même n’est pas largement évoqué.
Laboratoire d’embryologie et qualité
Un laboratoire d’embryologie est généralement dirigé par une personne possédant des qualifications strictes, notamment un doctorat ou un doctorat en médecine. Le directeur de laboratoire travaille en étroite collaboration avec les médecins et directeurs médicaux pour vous prodiguer des soins de qualité en faisant appel à des embryologistes et des professionnels de laboratoire. Chaque État réglemente les exigences en matière de licence des professionnels de laboratoire et ces qualifications sont examinées par les agences d’accréditation.
Un laboratoire d’embryologie est conçu pour fournir un environnement de culture cellulaire spécialisé. L’ensemble du laboratoire est conçu pour imiter la trompe de Fallope et l’environnement utérin. La qualité de l’air, l’environnement, les matériaux et les protocoles de sécurité qui sont utilisés sont très spécialisés.
La qualité de l’air est un élément très important d’un laboratoire de FIV/embryologie. De nombreux laboratoires disposent d’un système de ventilation désigné avec des filtres HEPA et des filtres à charbon pour garantir que seul l’air le plus pur possible circule à l’intérieur du laboratoire. La pollution urbaine, les produits de nettoyage, les plans de travail en stratifié et le shampoing pour tapis sont tous des exemples de sources potentiellement toxiques qui inhibent le développement embryonnaire. Dans mon laboratoire, nous utilisons un système de ventilation désigné qui dispose de 4 systèmes de filtration séparés et d’un maximum d’échange d’air frais. Notre propriétaire et medecin a même choisi l’emplacement du laboratoire en fonction des circuits du vent et de l’air du nord du Minnesota moins pollué que des zones urbaines plus fréquentées et peuplées.
Vous pourriez être intéressé par
- Comment se préparer au transfert d’embryons par FIV, avant et après
- Que faire et ne pas faire après le transfert d’embryons ?
- Taux de réussite de la FIV avec don d’ovocytes – La vérité que les cliniques ne vous disent pas
L’environnement dans un laboratoire de FIV
L’environnement du laboratoire de FIV/embryologie est également étroitement contrôlé. La recherche a montré que les embryons peuvent être sensibles à la lumière, car ils ne sont exposés à aucune lumière lorsqu’ils grandissent à l’intérieur du corps – le laboratoire a donc un environnement chaud et très humide, avec peu ou pas de lumière naturelle. Au cours de la procédure les embryons sont souvent manipulés, nous maintenons donc une certaine température pour éviter un refroidissement rapide des récipients dans lesquels ils sont transportés. Tout l’équipement et les surfaces de travail sont maintenus à 37 ° C. Nous contrôlons également l’humidité pour éviter l’évaporation de nos milieux, ce qui provoquerait une modification de l’osmolarité et affecterait l’accès des embryons aux différentes protéines et sucres nécessaires à leur croissance. Les embryologues portent souvent des couvre-cheveux, des gants et des masques pour se protéger des produits biologiques et pour éviter la contamination des systèmes de culture. Il existe un très bel équilibre entre la culture aseptique et la culture nourricière. L’utilisation excessive de produits de nettoyage pour tenter d’être aussi aseptique que possible peut créer un air toxique et un mauvais type de gants peut être dommageable pour les embryons. Les matériaux de construction utilisés dans la conception et la construction du laboratoire peuvent également avoir un impact sur la croissance des cellules, et les revêtements du sol, des meubles et des armoires peut affecter la qualité de l’air. Un laboratoire efficace sera celui qui identifie et teste toutes les sources possibles de contamination de l’air.
Culture embryonnaire
La culture d’embryons et le traitement des gamètes nécessitent l’utilisation de produits consommables tels que des récipients de collecte, des boîtes de culture et des tubes à centrifuger qui sont généralement fabriqués en plastique. De nombreux laboratoires testent ces matériaux pour vérifier qu’ils n’ont pas d’effet sur la culture cellulaire. Les laboratoires ont également la possibilité d’acheter des matériaux qui ont été pré-testés et et dont la sécurité a été validée. Chaque lot (ou boîte) doit être vérifié pour éviter toute variation dans la fabrication du produit. Nous nous assurons ainsi que toute variation dans le comportement des cellules est due à la cellule elle-même, et non au conteneant dans lequel elle se développe. Par exemple, nous sommes très attentifs aux conteneurs de collecte de sperme. C’est pourquoi nous fournissons des kits de collecte car les Tupperware maison et flacons de prescription ne sont pas utilisables. Si on détecte une anomalie dans votre échantillon, nous voulons être absolument sûrs que le conteneur dans lequel il a été prélevé n’a pas eu d’impact sur les résultats du test.
Le milieu que nous utilisons pour cultiver et nourrir vos gamètes est également strictement réglementé. Il est souvent formulé à partir de liquide synthétique des trompes de Fallope humaine. Les substrats contenus dans les milieux fournissent de l’énergie aux ovocytes, aux spermatozoïdes et aux embryons afin qu’ils puissent croître et se développer. La plupart des types de supports nécessitent un réchauffement et des équilibrages avant utilisation. Nous préparons les conteneurs et tubes la veille pour nous assurer qu’ils sont optimisés pour le type de cellule. L’environnement dans lequel les cellules sont cultivées est différent de l’air et de la température ambiante. Cela signifie que nous devons contrôler strictement les conditions de culture pour nous assurer qu’elles sont aussi proches de l’utérus/la trompe de Fallope. Le CO2, l’O2 et la température sont mesurés chaque jour pour s’assurer que les systèmes sont sûrs et optimaux. Chaque jour, nous consacrons énormément de temps au contrôle qualité et à la documentation.
Une fois que les embryologistes se sont assurés que l’environnement et les matériaux sont sûrs, le travail commence. Nous commençons tôt le matin, effectuons des mesures de contrôle de la qualité et commençons à nous préparer pour la journée. Lorsque vous consultez le site Web d’une clinique, vous voulez vous assurer que le laboratoire est accrédité et que la clinique dispose du personnel approprié. Les exigences en matière de diplômes et les ratios de dotation sont énumérés dans les « Normes minimales révisées pour les pratiques offrant des technologies de procréation assistée »1 par le CDC.
Préparation de la FIV en laboratoire
Nous préparons vos gamètes en laboratoire d’abord administrativement. Nous recevons des informations de votre médecin sur les différents types de traitement de laboratoire que vos gamètes recevront. Nous devons savoir si vous utilisez vos propres ovocytes ou spermatozoïdes ou si vous utilisez des ovocytes ou du sperme de donneur, afin de coordonner où et quand les échantillons seront disponibles et quelles options de fertilisation, de culture, de transfert, de biopsie et de congélation le médecin a commandées pour vous. La veille de votre ponction, nous commençons par préparer et remplir vos conteneurs et tubes. Le jour de la ponction est le jour où notre travail avec les ovocytes commence !
Développement d’embryons en laboratoire de FIV – 5 jours qui peuvent changer la vie des gens
Jour de récupération des ovocytes – Jour 0
Nous intervenons dans le prélèvement de vos ovocytes en recherchant et en identifiant les ovocytes du liquide folliculaire aspiré. Après la ponction, selon la méthode choisie par votre clinicien pour la fécondation, les ovules seront traités pour l’ICSI ou lavés pour une insémination conventionnelle.
Si l’ICSI est sélectionné le meilleur spermatozoïde (selon sa mobilité et sa morphologie) sera prélevé et injecté dans le cytoplasme de l’ovocyte à l’aide d’une toute petite aiguille. La morphologie est le terme utilisé pour évaluer ou décrire la forme de la tête du spermatozoïde. Plus la tête du spermatozoïde est de forme normale/ovale, plus il y a de chances que la matière nucléaire à l’intérieur de la tête du spermatozoïde soit également normale.
J’aime toujours faire cette blague aux patients : « tout est une question d’apparence ».
La mobilité des spermatozoïdes est un indiateur de la viabilité et de capacité à féconder un ovocyte. Si un patient n’a pas de spermatozoïdes mobiles, la viabilité peut toujours être identifiable, mais votre pronostic est réduit. Le taux de fécondation normal typique ou le succès avec l’ICSI est de 75 %. Un rappel important pour les patients… tous les ovocytes ne sont pas égaux.
Au cours de ce processus ICSI, la morphologie des ovocytes est également évaluée et notée. Bien que nous ne puissions pas voir le matériel nucléaire ou ADN de l’ovocyte, d’autres facteurs morphologiques tels que la granularité et les corps réfractiles peuvent être évalués et communiqués aux médecins. Les informations basées sur ces premières évaluations de vos gamètes peuvent aider le médecin à modifier un plan de traitement. Bien que nous ayons beaucoup appris sur la qualité et le développement des ovocytes et des spermatozoïdes, il y a encore beaucoup de choses que nous ne savons pas encore. L’apparence de l’ovocyte et du sperme peut être un indicateur de sa qualité ou de son potentiel de réussite, mais il existe des gamètes des deux côtés du spectre morphologique qui peuvent créer de beaux bébés.
Nous essayons de tout fertiliser avec les meilleurs gamètes dont nous disposons et partons de là.
Je fais souvent un parallèle avec l’épicerie qui semble parler aux patients : quand vous allez dans une épicerie et que vousa ouvrez une boîte d’œufs, ils se ressemblent tous et sont bons. Ce n’est pas forcément le cas chez les humains.
Même dans les cas optimaux d’ovocytes de donneuse, je vois une différence. Tous les follicules dans lesquels les ovocytes ont été aspirés ont reçu la même dose de médicament – et pourtant, ils ont réagi différemment. Certains mesurent 13 mm et d’autres 21 mm. Le fait que les follicules répondent de manière plus ou moins appropriée nous montrer que certains ovocytes ne sont tout simplement pas été destinés à être fécondés ou à créer une grossesse. L’embryologie n’est pas une discipline réparatrice, mais uniquement nutritive. 20 ovocytes ne donneront probablement pas 20 embryons, blastocystes ou bébés, même avec une donneuse fertile.
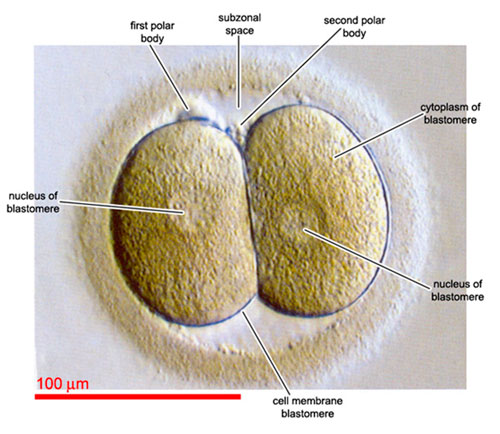
Chaque laboratoire a une fenêtre optimale définie pour cette évaluation et elle se produit généralement le matin qui suit la ponction. L’embryologiste examine les embryons avec un microscope à haute puissance pour voir si la fécondation s’est produite. On s’en s’assure en identifiant 2 pronuclei dans vos embryons. Le premier pronuclei est la contribution maternelle à l’embryon et le deuxième pronuclei est le composant paternel (l’autre copie est expulsée du cytoplasme sous la forme d’un corps polaire). Les embryons qui présentent une fécondation anormale sont jetés, et seuls les embryons qui présentent une fécondation normale sont placés dans des boîtes de culture, dans un milieux présentant tout ce dont ils ont besoin pour se développer. Ils sont ensuite remis dans les incubateurs pour le reste de la journée et de la nuit.
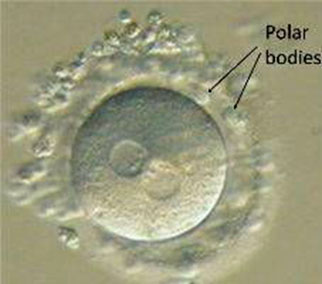
Fécondation anormale :
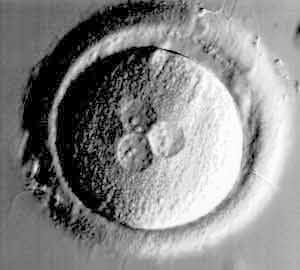
Évaluations de la croissance embryonnaire – Jour 2 à Jour 4
Chaque laboratoire dispose de son propre système pour déterminer la fréquence et le moment des évaluations, en fonction des supports et équipements utilisés. Certains laboratoires changent de milieu toutes les 48 heures et évaluent les embryons quotidiennement, tandis que certains laboratoires cultivent sans évaluation jusqu’au jour 5. D’autres facteurs pouvant avoir un impact sur le nombre et le timing des évaluations des embryons, sont le jour du transfert d’embryons et si votre clinique effectue un transfert d’embryon congelé ou frais.
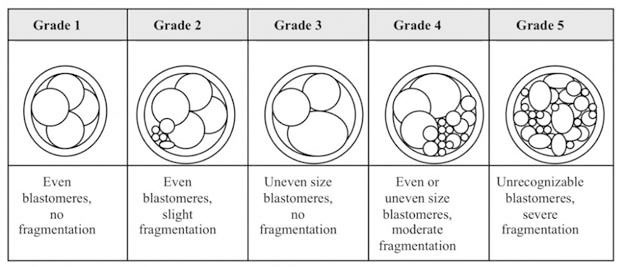
Les évaluations de croissance peuvent remplir deux fonctions. Elles peuvent être utilisés pour changer le milieu (et les nutriments) et pour évaluer les premiers stades de développement en laboratoire. Les embryons au jour 2 vont idéalement de 2 à 4 cellules et ont un faible degré de fragmentation, une symétrie cellulaire équilibrée et une désignation de qualité globale. La fragmentation est la formation de bulles de matériel extracellulaire provenant des blastomètres, les cellules qui composent l’embryon à ce stade.
Personne n’est sûr à 100% de ce qui provoque la fragmentation d’un embryon, mais c’est un indicateur pronostique. Cela signifie que les embryons qui ont un degré élevé de fragmentation ont une chance réduite d’implantation.2
Cela ne signifie pas qu’un embryon fragmenté ne s’implantera pas et n’entraînera pas une grossesse et un fœtus sains, ou que le transfert d’un embryon avec un faible degré de fragmentation aboutira forcément au succès. La fonction de l’évaluation de la fragmentation est d’obtenir des informations sur le cycle de traitement, le contrôle qualité du laboratoire et la manière dont les cellules du patient réagissent à l’environnement du laboratoire.
Les embryologistes évaluent également la symétrie cellulaire lors de leur évaluation de la croissance des embryons. La symétrie est un indicateur que chaque groupe de cellules se divise correctement. Par exemple, si vous avez un embryon asymétrique à trois cellules, il est probable qu’une des deux cellules se soit divisée correctement, mais pas la seconde. Un embryon asymétrique a également un pronostic réduit. La qualité globale d’un embryon a été normalisée par la Society of Assisted Reproductive Technology (SART.org).[3,4,5]
Classement de la fragmentation des embryons :
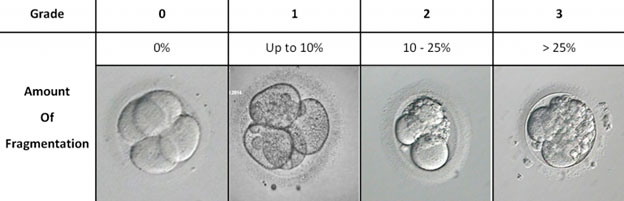
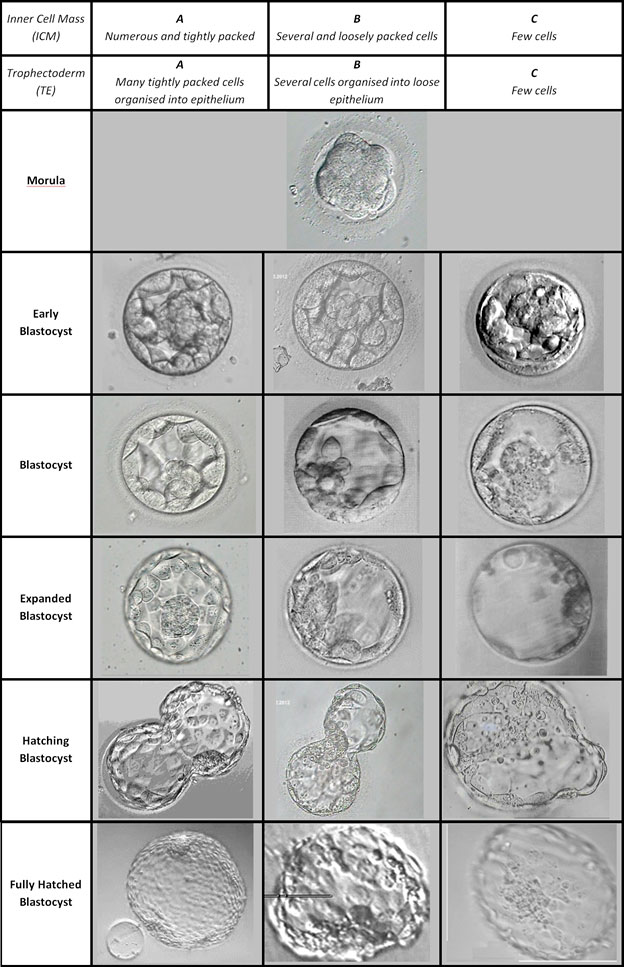
Classement des embryons :
Un aspect typique des embryons au microscope ressemble à ceci :
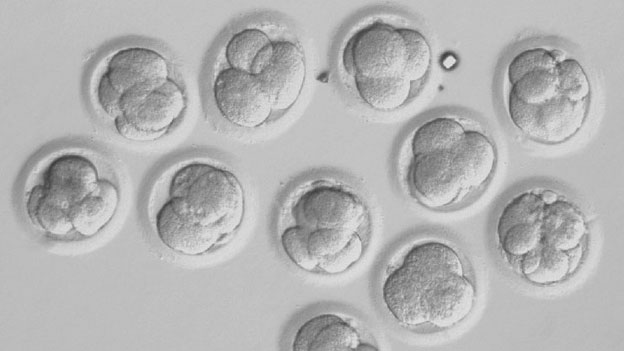
Comme vous pouvez le voir ci-dessus, il existe de nombreux embryons à des stades différents et avec des degrés différents de fragmentation, de symétrie et de qualité. Les embryologistes utilisent ces paramètres pour sélectionner les embryons présentant le meilleur pronostic de grossesse.
Préparation pour le transfert d’embryons – Jour 5 (mais également applicable pour les transferts au Jour 2 ou Jour 3)
Le jour de votre transfert, l’embryologiste évaluera tous vos embryons individuellement, selon les attributs qui sont liés à un potentiel d’implantation plus élevé. Ces attributs sont différents aux différents stades de développement.
Nous choisissons ce que vous avez de mieux. Les embryons de chaque personne sont tous différents.
Si vous avez plus d’embryons présentant des attributs positifs, nous vous recommanderons de les cryoconserver.
L’embryon idéal pour un transfert est un blastocyste complètement développé ou en éclosion, avec une masse cellulaire interne étroitement tassée et un trophectoderme organisé. Mais le fait qu’un blastocyste en soit aux premiers stades ou à l’éclosion peut également dépendre du moment de la ponction et du transfert. L’embryologiste sélectionnera le meilleur embryon disponible à transférer – et attendra aussi avec impatience vos tests de grossesse ! Attention cependant, avoir des embryons surnuméraires à congeler ou des embryons de haute qualité à transférer ne garantit pas le succès. Et inversement, ne pas avoir d’embryons à congeler ou avoir des embryons de moins bonne qualité ne signifie pas que la procédure va échouer. Il est donc important d’essayer de garder l’esprit ouvert et d’attendre les résultats du test de grossesse avant de vous projeter dans les prochaines étapes et de faire des plans pour l’avenir.
Nous avons au laboratoire des gamètes et des embryons à différents stades de développement : certains patients viennent d’avoir une ponction d’ovocytes, d’autres en sont au stade du transfert d’embryon. La planification, la communication et l’organisation de systèmes facilitant la préparation et le traitement des patients sont essentiels.
La plupart des choses que font les embryologistes dépendent des horaires et du calendrier de développement des embryons. Chaque protocole a son timing et nous ne pouvons pas quitter le laboratoire juste parce notre horaire de travail est dépassé. Nous rentrons chez nous lorsque le travail est terminé et que tout est prêt pour le lendemain.
Parce que ce que nous faisons nécessite une préparation, tout changement imprévu peut en perturber le flux. Il est donc important que vous soyez à l’heure pour votre rendez-vous, et que vous suiviez les instructions afin d’être préparé. Essayez de faire preuve de patience quand vous attendez le coup de téléphone du laboratoire avec les informations et nouvelles sur vos embryons. Nous prenons soin de vos embryons et de vos gamètes, et nous savons que vous attendez avec impatience ces informations.
Un bon embryologiste possède d’excellentes compétences techniques et se doit d’être organisé et soucieux du détail. Ce domaine nécessite une documentation approfondie et le respect scrupuleux des protocoles. Une personne qui a une excellente coordination et une aptitude à la paperasse fera un excellent embryologiste. Être matinal peut également aider car une grande partie de notre travail se termine avant même que le soleil ne se lève. Nous devons être organisés et savoir travailler sous pression.
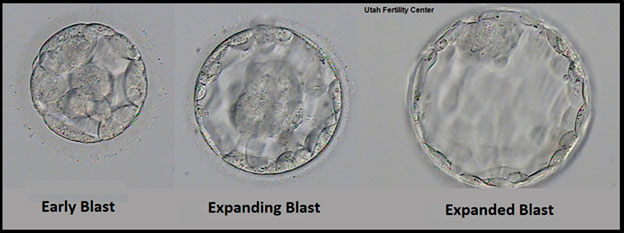
Classement des embryons :
La voix de l’embryologiste sur le rôle du laboratoire de FIV dans le processus de traitement, par Ashley Wong
J’espère que cette introduction aux termes de la PMA et à l’embryologie vous est utile. Les professionnels du laboratoire d’embryologie sont souvent à pied d’œuvre pour que tout soit optimal avant, pendant et après votre cycle pour vous aider à fonder votre famille. Nous aidons les médecins en leur fournissant des informations de référence, des évaluations et des informations qu’ils prennent en compte lors de l’élaboration de plans et de protocoles de traitement.
Nous sommes des personnes dévouées, nous aimons “baby-sitter” vos petites cellules et vos histoires personnelles nous touchent beaucoup !
Sur une note personnelle, ce travail n’est pas facile. Nous passons de longues heures dans une toute petit pièce, souvent sombre, sans nourriture ni boisson. Nous restons jusqu’à ce que le travail soit terminé. Nos horaires dépendent du cycle de nos patients, et notre vie personnelle de notre emploi du temps professionnel. Nous ne rencontrons pas souvent les patients, sauf lors des vérifications d’identification et les mises à jour sur les embryons.
J’ai choisi ce domaine car jece qui me motive c’est aider à fonder des familles et donner aux patients l’amour et la joie que ma famille m’apporte ! Chaque famille est différente, et chaque parcours d’infertilité est différent ! Chaque patient vient à nous avec un ensemble de facteurs médicaux, éthiques, religieux et personnels qu’il souhaite prendre en compte.
Nous faisons de notre mieux pour honorer qui ils sont en tant que personne, couple (le cas échéant) et patient. Je suis très fière de m’occuper de leurs précieux petits embryons et je prends cette responsabilité très au sérieux.
Je me considère comme leur « première baby-sitter » à bien des égards. Par exemple, nous jouons de la musique dans le laboratoire et parlons souvent aux gamètes comme s’ils pouvaient nous entendre.
Je suis toujours émue par les patients qui portent des chaussettes spéciales, apportent des biscuits et les « futurs » papas en larmes. J’attends les faire-part de naissance et les cartes de vœux des patients et je ressens une grande fierté de voir leur famille s’agrandir. J’aime rencontrer certains amis de mes enfants que je sais que j’ai aidés à naître.
J’ai vu des miracles qui ont renforcé ma Foi et des pertes qui l’ont défiée. J’ai célébré les succès de milliers de patients et pleuré avec certains aussi.
J’ai participé aux soins de milliers de patients mais certains cas particuliers m’ont particulièrement touchée, comme celui de cette personne qui a passé des heures à s’occuper de mes enfants et dont le frère souffrait d’infertilité. Ils ont consulté notre clinique, ce qui m’a beaucoup émue. J’en ai encore les larmes aux yeux aujourd’hui. Je voulais donner à ce couple et à leur famille le même dévouement, la même implication et le même professionalisme que leur proche avait donné à ma famille. Je voulais tellement leur donner la joie et l’amour que je reçois en regardant mes enfants se développer ! Juste avant leur transfert d’embryon, j’ai révélé que je connaissais leur proche et j’étais si émue qu’il m’a fallu une minute pour reprendre mon sang-froid avant d’effectuer la procédure technique de préparation de leurs embryons. Ils ont réussi leur traitement et je me sens tellement heureuse d’avoir fait partie de cela et d’avoir rendu en partie l’esprit et l’énergie qui nous avait été donnés, à moi et à ma famille !
Une autre histoire qui a eu un impact différent sur moi s’est produite lors d’une fête dans notre quartier, pendant laquelle l’hôte m’a pris à part. Je savais qu’elle avait adopté parce que son enfant avait le même âge que l’un des miens et que je la voyais souvent à des événements de l’école. Elle a sorti la photo de l’embryon qui lui avait été donnée lors du transfert. J’ai immédiatement compris qu’elle n’avait pas réussi. Elle m’a exprimé sa gratitude et m’a remerciée pour mon rôle dans son parcours et pour la photo. Elle a expliqué que cette photo lui donnait quelque chose de concret sur lequel faire son deuil. Elle avait besoin de pleurer l’idée de porter une grossesse et un enfant biologique. Elle a ensuite pu suivre une nouvelle voie, l’adoption internationale, qui l’a mené à devenir mère et à fonder une famille. Cette femme et son histoire m’ont aidée par la suite à surmonter de nombreux échecs avec la pensée que, au moins, nous leur avons permis de fermer ce chapitre et de passer à autre chose avec la certitude d’avoir tout essayé.
Comme vous pouvez le constater, l’équipe du laboratoire d’embryologie joue un rôle important dans votre processus de traitement. Nous travaillons dur dans les coulisses pour nous assurer que tout, du personnel à l’environnement en passant par les équipements, soit optimisé pour votre succès. Vous ne nous voyez peut-être pas toujours, mais nous sommes toujours là pour garder vos embryons, vos histoires, vos espoirs et vos rêves dans nos pensées 24 heures sur 24 !
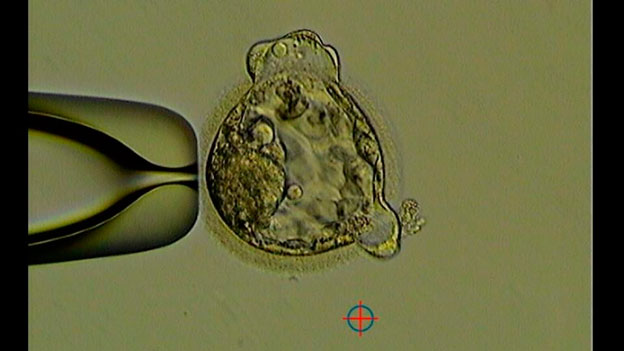
La photo « embryon de Koala »
Ressources:
- Normes minimales révisées pour les pratiques offrant des technologies de procréation assistée, Fertilité et stérilité Vol. 90, Suppl 3, novembre 2008
https://www.fertstert.org/article/S0015-0282(08)03722-9/pdf - Fragmentation de l’embryon humain in vitro et ses implications pour la grossesse et l’implantation, Fertilité et stérilité Vol. 71, n° 5, mai 1999,
https://www.fertstert.org/article/S0015-0282(99)00092-8/pdf - Standardisation de la morphologie des embryons de classement, Fertilité et stérilité Vol. 94, n° 3, août 2010,
https://www.fertstert.org/article/S0015-0282(10)00856-3/pdf - Le système simplifié de notation des embryons SART est fortement corrélé à l’implantation et à la naissance vivante dans les transferts de blastocystes uniques, J Assist Reprod Genet. 2013 avril;30(4):563-7,
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3644132/ - Un examen du système de classement des embryons de la Society for Assisted Reproductive Technology et de la modification proposée, Int J Fertil Steril. 2016 juil.-sept.;10(2):141-7
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4948064/
Table of Contents